「70万天价药」最近频频登上微博热搜
图片来源:图虫创意
「我病了三年,四万块钱一瓶的正版药,房子吃没了,家人也被我吃垮了。」
2 年前,一部电影《我不是药神》让很多人知道了肿瘤病人群体面对昂贵的抗肿瘤药物的无奈与窘迫。
2 年后的今天,一起类似的「天价药事件」再次上演,让大家知道了另一个不为人知的人群——罕见病患者群体——在天价「孤儿药」面前的无奈。

图片来源:《我不是药神》电影截图
一名刚满 1 岁的湖南患儿,由于患上了罕见病「脊髓性肌萎缩症(SMA)」,急需一种特效药 SPINRAZA(诺西那生纳注射液)。
该药属于治疗罕见病的「孤儿药」,单针售价高达 70 万元,首年用药的费用约为 400 万元。患儿家属无力负担如此高昂的费用,进而在网上求药,引起广泛关注。
有媒体进一步质疑:同样的药物,国内的患者要支付 70 万元一针,而澳大利亚的患者只用负担 200 元人民币左右,日本的患者甚至基本免费,并以此质疑药厂「价格歧视」,直斥其为「何其狠也」。
有媒体以「200 多元一针进口药卖 70 万,何其狠也」进行报道
▼
图片来源:新华网
这一质疑迅速掀起舆论声浪,也有人向国家药监局提交信息公开申请,希望了解该药的采购方式和国内定价依据。
1
国外 200 元,国内 70 万
为什么?
面对这个消息,很多人最关心的一个问题就是:为什么这么昂贵的药物,国内要 70 万元一针,在澳大利亚只要 200 多元,在日本还能接近免费呢?
一个重要的概念区分:药物「卖」多少钱,和患者「自付」多少钱是不同的。
看到这里你一定已经想到了,这个问题的答案就是「医保」。
截至 2020 年 6 月 30 日,诺西那生纳注射液(SPINRAZA)已在全球 50 个国家和地区获批,并在 40 多个国家和地区获得了医保支付,其中就包括澳大利亚和日本。
事实上,SPINRAZA 的政府医保采购价也并不便宜。
根据澳大利亚药品福利计划(The Pharmaceutical Benefit Scheme,PBS)披露的信息,其政府采购单支价格为 11 万澳元(约合人民币 55 万元),患者自付费用为 41 澳元(约合人民币 206 元),而澳大利亚医保每年为该药负担的费用约为 2.4 亿澳元左右。
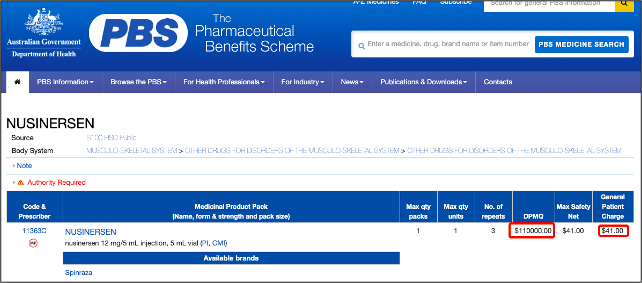
图片来源:The Pharmaceutical Benefit Scheme
因此,这所谓的「澳大利亚只要 200 多元」,其实在是由当地政府医保承担大头后的患者自付部分。
在我国,由于错过 2019 年度医保目录谈判窗口,该药尚未进入医保,因此目前属于全自费药物。
显然,被热炒的「国内一针 70 万,国外只要 200 元」是由于相关媒体缺乏常识和对医保系统的了解带来的「标题党」。
然而,国内 SMA 患者面临的巨大费用负担却也是实实在在的。
为什么这些「孤儿药」会如此昂贵?为什么不能早日纳入医保?纳入医保是不是就能解决这些罹患罕见病患者的所有困境呢?
2
天价孤儿药背后
是药企孤注一掷的豪赌
所谓孤儿药(Orphan Drug),是指用于预防、治疗、诊断罕见病的药品。
根据世界卫生组织的定义,患病人数占总人口 0.65~1‰ 的疾病即可被定义为罕见病。据估计,目前已有多达 7000 种疾病被定义为罕见病,其中只有大约 400 种罕见病有相应获批的治疗药物。
由于罕见病种类众多,因此罕见病患者并不罕见,在全球范围内各类罕见病的患者总数已达到 3 亿人左右。
以这次身处舆论风口浪尖的 SPINRAZA 和它所治疗的脊髓性肌萎缩(Spinal Muscular Atrophy,SMA)为例。
SMA 是一种遗传性神经退行性疾病,由单基因运动神经元存活基因 SMN1 缺陷引起,患者无法产生足够的 SMN 蛋白,SMN 蛋白缺失程度会造成包括呼吸肌在内的肌肉无力甚至瘫痪。
因此,90% 患 SMA 的婴儿都不能活过2岁,即使活到更大年纪的,也大多永久依赖呼吸机生存。据估计,国内每年有 3~5 万的新发 SMA 患者。
人体内 SMN1 基因是编码形成 SMN 蛋白的主要基因,但当 SMN1 基因不能正常发挥作用时,机体内的 SMN 蛋白便主要由 SMN2 基因合成。
SPINRAZA 正是一种靶向 SMN2 的反义寡核苷酸,通过与 SMN2 基因转录形成的 mRNA 相结合,改变 RNA 的剪接过程,从而增加正常 SMN 蛋白的表达量,有效改善 SMA 患者的症状和生存质量。
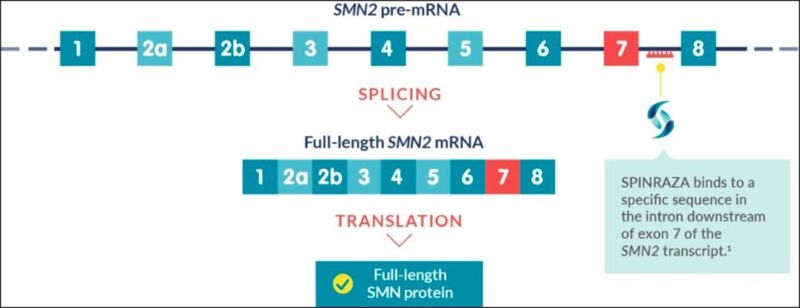
图片来源:诺西那生机制示意图(spinraza-hcp.com)
2016 年 12 月 23 日,美国 FDA 批准 SPINRAZA 上市,宣告第一个治疗 SMA 药物的诞生。至今,SPINRAZA 至今仍是唯一被获批治疗 SMA 的「孤儿药」。
SPINRAZA 的诞生为千千万万的倍受折磨的患者带来希望,但这份希望同时也是十分昂贵的。
为什么?作为原研药厂的 Biogen 为之付出的是 10 余年的攻关时间、投入超过 10 亿美元的研发费用以及巨大的研发风险——要知道,在此之前,所有 SMA 特效药物研发均以失败告终,Biogen 的做法称作一场「豪赌」绝不为过。
然而,由于罕见病患者有限,其解药也就无法其他药品一样,通过增加销量摊薄高昂的研发成本。
在美国, SPINRAZA 的定价为 12.5 万美元/针(约合人民币 86 万),首年费用 75 万美元(约合人民币 521 万),之后每年花费 37.5 万美元。在国内,这一价格是近人民币 70 万元/针,首年的费用约为 400 万元人民币,其后每年约 200 万元。
类似情况的药物并不只是 SPINRAZA,根据医药市场调研机构 Evaluate Pharma的报告,在 2018 年销售额排名前 100 名的孤儿药中,每位患者每年的平均成本为 15.08 万美元,而非孤儿药物的平均成本为 3.36 万美元——罕见病患者为药物付出的平均成本接近非罕见病人群的 5 倍。
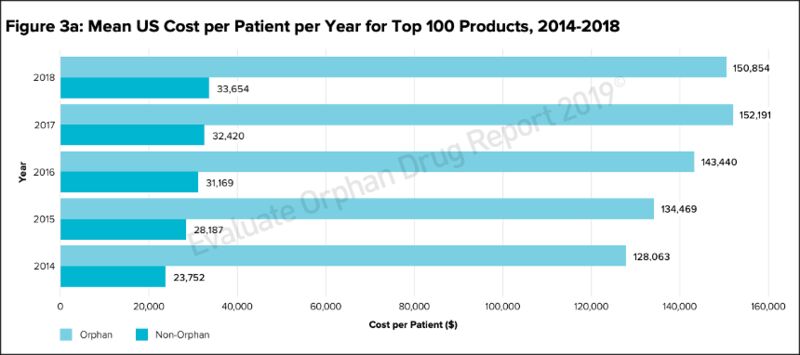
图片来源:EvaluatePharma Orphan Drug Report 2019
3
纳入医保
罕见病患者和药企「统一战线」
虽然孤儿药的研发费用和风险都十分巨大,即使成功上市也很难通过规模效应降低售价,但孤儿药的市场对药企却意义非凡——由于常规药物的市场增长缓慢,孤儿药市场将是今后很多药企所倚重的增长点。
根据 Evaluate Pharma 发布《2019 年孤儿药报告》,孤儿药市场在未来 6 年(2019~2024)将以 12.3% 的年度复合增长率快速增长,增速是同时期非孤儿药市场增速(6%)的 2 倍。

图片来源:EvaluatePharma Orphan Drug Report 2019
2018 年全球孤儿药市场为 1310 亿美元,到 2024 年达到 2420 亿美元(约合人民币 16297.49 亿元),在处方药市场中的占比将首次突破 20%。不难推测,各大药企在未来势必将在孤儿药市场持续投入。
不过,即使药企的不断投入能够为罕见病带来新药,能承担得起的患者毕竟少之又少,药企不可能在这些极少数能够负担得起「天价药」的患者身上收回成本。
对于药企来说,更加现实的选择是推动药物进入医保,通过全民买单的形式来降低单个患者的用药负担,从而卖出更多的药物,收回成本乃至实现盈利。
因此,与很多人想象的不同,高昂的药价并未将药企和罕见病患者对立起来。
《我不是药神》电影里
癌症患者来到药厂面前抗议
▼

图片来源:《我不是药神》电影截图
恰恰相反,由于罕见病患者有限、关注度不高、单个费用十分高昂,这些孤儿药进医保的难度不小。
这样一来,患者和药企在同一个目标面前结成了「统一战线」——患者通过舆论发声,吸引关注,希望早日通过医保为自己负担天价药物;药厂则花费大量的钱和资源,通过媒体提高公众的认识和舆论热度,推进药物被医保部门接纳,从而显著地扩大销量、收回成本、获得盈利。
这也许为什么就是《我不是药神》里早已经讲明白的道理,仍然一遍一遍地以「标题党」的形式站上舆论风口浪尖的缘由。
医保的盘子一共就那么大,到底分给哪种病用呢?
会哭的孩子有奶吃,一遍遍的舆论发声和吸引关注背后,藏着 SMA 等罕见病患者群体的无奈。
4
几百人的医保钱给一个人吃药合理吗?
高价药进医保的现实困境
尽管「药品进医保」是很多罕见病患者眼中的救命稻草,也是原研药企最好的解决方案,但对于医保和相关主管部门来说,事情却并非这么简单。
我国医保体系由城镇职工医保和居民医保组成,后者又包括城乡居民医保和新农合。
根据财政部公布的《关于全国社会保险基金决算的说明》,我国的城镇职工医保,尚能保持收支平衡,甚至还能略有盈余,因此基本不依赖财政补贴。
而缴费人群更少、缴费额度更低的居民医保,70% 以上的开支都依赖于财政补贴。2017 年财政补贴负担就已近 5000 亿元。
在我国,医保的定位是「兜底」,重点在「基本」。
对于有限的医保费用,医保主管部门的首要出发点是尽可能多地涵盖更多的人群——慢性病患者希望通过医保降低用药负担、肾衰的患者指望医保出钱透析、肿瘤患者指望医保出钱手术和吃靶向药……
而将高价药纳入医保,意味着要挤占其他患者的医保费用。
以我国城乡居民医保人均筹资标准每年最低 550 元(2020 年)为例,一针 SPINRAZA 70 万元,需要近 1400 位城乡居民一年的缴费来购买;而 SMA 患者首年的用药费用差不多为 400 万元,这就需要近 8000 位居民一年的费用来负担。
花上百位乃至上千位患者的医保费用,延续一个患者的生命——这虽然听起来很感人,在现实中却面临着巨大的争议。
现实层面的另一个问题是,即使能够被纳入医保,也并不等同于患者能够很轻松地买到高价药。
在这个问题上,一度因为靶向药纳入医保而欢呼雀跃的肿瘤患者群体可能颇有感触——自费购药时朝思暮想等着药进医保,进了医保却发现只是烦恼的开始。
例如从前有不少癌症患者表示,很多抗肿瘤药物纳入医保报销范围后,反而从医院「消失」开不到了。

图片来源:《我不是药神》电影截图
为什么会存在这样的情况?医保控费、药占比考核和被取消的药品加成。
在这三点上,高价「孤儿药」与肿瘤靶向药的处境出奇得一致。
医保控费:国家的医保投入总额有限,高价药即使进了医保,也会受到医保总额控费的压力,会在处方上受到限制。药占比考核:患者就医过程中,购买药品的花费不能超过总就医费用的一定比例,在大多数城市公立医院,这一比例的上限为 30%。一针 70 万元的药物,对医院、科室乃至医生的考核影响将是十分巨大的。即使进入医保,恐怕也鲜有医生敢开。取消药品加成:药品平价进平价出,但高价药品的保管、过期、损耗……都是一笔不小的开支,在买一盒亏一笔费用的情况下,医院会尽量少进甚至不进相关的药物。
因此,高价药进医保的结果往往是「医保压医院,医院压科室,科室压医生」——压到最后的结果是,高价药少开甚至不开。
被逼到绝境的患者要么干脆认命,要么把不解和不满发泄到医院和医生的身上。这也是为什么国内的医学界有不少人对高价药进医保持反对态度的原因。
此外,还有一个很多患者们意识不到的问题。一旦药物进入国家医保,就意味着大部分慈善项目援助和赠药的终止,届时去医院开药甚至「抢药」将成为患者的唯一选择。
这样看来,在罕见病和孤儿药面前,医保很难成为唯一的药神。

图片来源:《我不是药神》电影截图
5
谁才是药神?
罕见病救济模式的探索
罕见病和「孤儿药」问题并非我国独有,如何促进药企研发孤儿药,同时降低患者的付费压力?不少国家已经探索了不同的罕见病救济模式。
在促进孤儿药的研发上,目前已有 30 多个国家出台了相应的政策。
以美国为例,1983 年美国出台了著名的《孤儿药法案》(Orphan Drug Act,ODA)。
这一法案通过允许药企在药物经过 FDA 批准后享受 7 年的市场独占权、为孤儿药研发提供税费优惠和联邦资金支持、FDA 在试验审批上提供「绿色通道」等手段,大大刺激了药企对孤儿药研发的热情和投入。
在该法案推出后的数十年间,FDA 批准的孤儿药由政策出台前的不足 10 种增加至目前的近 400 种。
而在降低患者的用药门槛上,美国则是通过「商业保险+慈善捐助」的模式解决。鼓励商业保险公司推出覆盖罕见病人群的商业医保,对相关孤儿药的慈善捐助施行免税及抵税,从而通过民间互助方式解决高价药品的费用问题。
欧盟也有类似的政策,规定获得批准上市的孤儿药将享有 10 年的欧盟市场专营保护期。得益于大部分欧盟国家的「高税收-高福利」模式,大多数的罕见病药物能够通过国家的医保方案解决。
日本于 1993 年正式实施了《罕见病用药管理制度》,罕见病用药研究的全过程可享受基金资助、减税、优先审批等政策优惠。
在国家健康保险支付上,孤儿药和儿童患病群体也能享受一定的倾斜。
日本政府从 1968 年开始提供苯丙酮尿症等先天代谢异常的医疗支付,之后血友病和一些罕见的儿童肿瘤等治疗也被纳入支付对象。此后在原有的各项小儿慢性疾病支付基础上进一步扩大病患对象,并总称为「小儿慢性特定疾病治疗研究业务」。
可以看出,不同国家措施虽有不同,但总体原则是一致的——要么给钱,要么给政策。
6
医疗的费用负担只能被转移
不能被消灭
最后,我想和各位分享一句话。
在卫生经济学领域,有一句著名的论断——医疗的费用负担只能被转移,不能被消灭。

图片来源:《我不是药神》电影截图
无论何种支付形式,药品和其他医疗费用都是在患者、保险(医保/商业保险)、药企三方之间转移。在罕见病「孤儿药」的领域更是如此。
对于政府乃至全社会来说,如何处理这个问题就十分考验智慧。
勒令药企赔本售药,无异于杀鸡取卵,会扼杀未来创新药的研发和上市;
由医保全面兜底,各种类型的高价药会带来沉重的负担,医保全面控费大背景下的高价药也会成为医院和医生的「烫手山芋」;
由患者自行负担,则不仅鲜有人能负担得起,「孤儿药」的销售收益也会十分惨淡,同样难以支撑未来更多创新药的研发。
探索一条由国家医保、商业保险、社会慈善、药企捐赠等多方参与,多种模式协作的「孤儿药」解决方案,持续加大对创新药研发的扶持和投入,通过市场竞争压低成本和售价,才是未来罕见病患者群体等高价药受众的真正福音。